Остроконечные кондиломы -
современные методы лечения
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор СПбМАПО
Журнал «Лечащий врач»
№9 2007
Остроконечные кондиломы (синонимы: condyloma acuminata, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека. Заболевания, обусловленные вирусом папилломы человека, являются одними из наиболее распространенных заразных вирусных инфекций человека.
На сегодняшний день описано более 80 типов вируса папилломы человека:
Инфекции, вызываемые вирусом папилломы человека, высокоспецифичны для эпидермиса, так как вирус обладает тропизмом к эпителиальным клеткам кожи и слизистых оболочек.
Остроконечные кондиломы отличает высокая контагиозность.
Заражение кондиломами происходит контактным путем, чаще всего половым. Вирус может длительное время сохраняться на инфицированных предметах. Входными воротами для вируса служат мелкие ссадины, трещины или потертости. Также вирус может распространяться путем аутоинокуляции.
Несоблюдение личной гигиены, ношение тесного нижнего белья, мацерация складок у тучных людей, а также иммунодефицитные состояния способствуют развитию кондилом на большой площади кожного покрова. За последние 20 лет отмечается рост заболеваемости остроконечными кондиломами. В США остроконечные кондиломы относятся к наиболее часто встречающимся заболеваниям, передающимся преимущественно половым путем. Заболеваемость остроконечными кондиломами превышает 106,5 случая на 100 тыс. населения США, что составляет около 0,1% всей популяции .
Пристальное внимание к этому заболеванию объясняется тем, что некоторые из типов ВПЧ, которые вызывают остроконечные кондиломы, могут приводить к озлокачествлению процесса. Наиболее потенциально опасными являются типы 16 и 18. Неслучайно важно своевременно диагностировать и лечить остроконечные кондиломы.
Рецидив остроконечных кондилом не всегда связан с повторным заражением, а может быть вызван реактивацией вируса.
Клиническая картина остроконечных кондилом.
Инкубационный период продолжается от 3 нед до 6 мес и в среднем составляет около 2,8 мес. Мужчины и женщины одинаково подвержены этому заболеванию. Средний возраст заболевших колеблется от 22 до 25 лет.
Обычно остроконечные кондиломы локализуются на половых органах и в перианальной области. У ВИЧ-инфицированных пациентов остроконечные кондиломы могут локализоваться в необычных местах, например на лице, веках и ушных раковинах. У мужчин наиболее частая локализация - половой член, уретра, мошонка, перианальная, анальная и ректальная области .
Элементы сыпи имеют телесный цвет, могут быть представлены гладкими папулами размером с булавочную головку и на начальных этапах развития не всегда заметны на половом члене. Для их выявления проводят пробу с 5% уксусной кислотой. После обработки кожи окраска папул становится белесоватой. В дальнейшем папулы разрастаются и приобретают бородавчатую или нитевидную форму, напоминая цветную капусту или петушиный гребень. Как правило, остроконечные кондиломы проявляются в виде множественных элементов и располагаются группами.
У женщин клиническая картина остроконечных кондилом может быть разнообразной. Классические экзофитные поражения на наружных половых органах носят распространенный характер и легко выявляются при осмотре, однако могут быть и случайными находками при проведении кольпоскопии или ректороманоскопии. На малых половых губах и в преддверии влагалища кондиломы представляют собой влажные, бархатистые или множественные пальцеобразные разрастания и занимают значительную площадь.
Кондиломы в цервикальном канале обнаруживаются у 20% женщин, инфицированных ВПЧ и локализацией остроконечных кондилом на наружных половых органах. Локализация остроконечных кондилом на шейке матки или в цервикальном канале считается неблагоприятным фактором, так как может способствовать развитию рака шейки матки .
Даже при своевременном и рациональном лечении остроконечные кондиломы часто рецидивируют. Это связано с тем, что вирус длительное время может сохраняться в инактивированном состоянии во внешне здоровых участках кожи и слизистых оболочках.
Дифференциальный диагноз остроконечных кондилом
Дифференциальный диагноз остроконечных кондилом проводится со вторичным сифилисом (широкие кондиломы), контагиозным моллюском, бовеноидным папулезом, блестящим лишаем, красным плоским лишаем, ангиокератомами, ангиофибромами на венечной борозде головки полового члена, фолликулитами, мягкой фибромой, волосяной кистой.
| Дифференциальная диагностика остроконечных кондилом | |||
|---|---|---|---|
| Заболевание | Локализация, клиническая картина | Патогистологические изменения | Дифференциальный диагноз |
| Остроконечные кондиломы | Локализация на половых органах или в области заднего прохода. Влажные, мягкие, напоминающие цветную капусту, 3-5 мм в высоту. Часто - множественные. | Полипоидная конфигурация. Эпидермальная гиперплазия. Очаговый паракератоз в участках инвагинации эпидермиса. Дискератоз. Койлоциты. | Бовеноидный папулёз. Верруциформная карцинома. Широкие кондиломы (сифилис) |
| Вульгарные бородавки | Открытые участки кожи. Пальцы, тыльная поверхность кистей, лицо. Гиперкератотические, телесного цвета, папулы, одиночные или сгруппированные. | Компактный гиперкератоз. Очаговый паракератоз на поверхности эпидермального папилломатоза. Пальцеобразная эпидермальная гиперплазия. Гипергранулёз.Вакуолизация верхних слоёв мальпигиева слоя. Расширенные сосуды в сосочках дермы. | Эпидермальный невус. Себорейная кератома. |
| Плоские бородавки | Лицо, конечности. Коричневатые или цвета кожи, слегка приподнимающиеся мелкие (1-3 мм) папулы, обычно множественные. | Сетчатый гиперкератоз. Часто - отсутствие паракератоза. Незначительный папилломатоз или его отсутствие. Гипергранулёз. Вакуольная дистрофия кератиноцитов. Клетки, напоминающие птичий глаз в верхней части Мальпигиева слоя. | Себорейная кератома. |
| Ладонно-подошвенные бородавки | Плотные, плоские, гиперкератотические наслоения, нередко - болезненные. Могут быть одиночными и множественными. | Гиперкератоз. Выраженный папилломатоз. Вакуольная дистрофия кератиноцитов. Выраженные эозинофильные включения по периферии цитоплазмы клеток, базофилия ядер. | Точечный кератоз. Веррукозная карцинома. |
Диагностика остроконечных кондилом, как правило, клинически не представляет трудности.
Дополнительно в некоторых случаях проводят пробу с 5% уксусной кислотой. Для этого смоченную раствором медицинскую салфетку располагают в зоне предполагаемой локализации остроконечных кондилом на 5–10 мин, после чего высыпания приобретают белесоватый оттенок .
При установлении диагноза остроконечных кондилом необходимо проводить обследование на сифилис и ВИЧ-инфекцию. Проведение биопсии показано тем больным, у которых возникает подозрение на предраковые заболевания или плоскоклеточный рак.
Удаление остроконечных кондилом не снижает риск развития рака шейки матки. Поэтому всем женщинам, у которых в анамнезе имелись сведения об остроконечных кондиломах, необходимо ежегодно проводить цитологическое исследование мазков с шейки матки с целью своевременного выявления онкологического процесса.
Лечение и профилактика остроконечных кондилом
Использование презервативов снижает риск заражения кондиломами половых партнеров. Полностью удалить вирус папилломы невозможно - можно лишь удалить остроконечные кондиломы, облегчив состояние больного и снизив риск заражения полового партнера.
Существует несколько методов лечения остроконечных кондилом. Все они имеют определенные недостатки.
Криодеструкция - один из наиболее часто применяемых методов лечения кондилом. Пораженную поверхность обрабатывают жидким азотом с помощью ватного тампона или распылителя. Обработку повторяют каждые 1–2 нед до полного удаления всех кондилом. Метод редко приводит к рубцеванию, отличается невысокой стоимостью. Криодеструкция может вызывать сильную боль. Не всегда можно одномоментно обработать всю пораженную поверхность. В некоторых случаях после криодеструкции может развиваться гиперпигментация или гипопигментация.
Диатермокоагуляция является болезненным методом лечения и оставляет после себя стойкие рубцы, поэтому применяется только для удаления одиночных кондилом.
Удаление кондилом лазером осуществляется с помощью углекислотного и неодимового ИАГ-лазеров (лазеров на иттрий-алюминиевом гранате). После удаления могут оставаться рубцы.
Медикаментозные методы лечения остроконечных кондилом.
Кондилин (подофиллотоксин) - 0,5% раствор во флаконах по 3,5 мл с аппликатором. Компонент Кондилина подофиллотоксин - наиболее активный в составе растительного экстракта подофиллина, при местном применении он приводит к некрозу и деструкции остроконечных кондилом. Преимущество данного метода лечения состоит в том, что больной может самостоятельно обрабатывать пораженные участки кожи в доступных местах. С помощью пластикового аппликатора препарат наносится на кондилому; постепенно смачиваются все кондиломы, но не более 50 штук за 1 раз (по площади не более 10 см2). Препарат нужно наносить с осторожностью, избегая здоровых участков кожи. Первый раз обработку проводит врач или медсестра, обучая пациента правильно наносить препарат. После обработки препарат должен высохнуть, чтобы не возникло раздражения окружающей кожи или ее изъязвления. Кондилин наносят 2 раза в день в течение 3 дней, а затем делают 4-дневный перерыв. Продолжительность лечения не должна превышать 5 нед. Противопоказанием для применения препарата являются беременность, лактация, детский возраст, применение других препаратов, содержащих подофиллин.
Солкодерм представляет собой смесь кислот: 65% азотной, 98% уксусной, а также молочной и щавелевой кислоты и нитрата меди; выпускается в виде раствора (ампулы по 0,2 мл). После его нанесения на поверхность кожи она окрашивается в желтый цвет, после чего происходит мумификация обработанных тканей. Обработку должен осуществлять медицинский персонал. Препарат наносится на поверхность с помощью стеклянного капилляра или аппликатора, после чего препарат должен высохнуть. Одномоментно допускается обработка площади не более 4–5 см2. При необходимости обработку можно повторить через 4 нед. Нанесение препарата может сопровождаться сильным жжением и болью, в некоторых случаях может возникнуть гиперпигментация и образование рубцов.
Препараты интерферона вводят непосредственно в остроконечные кондиломы. Процедура болезненна и требует проведения повторной обработки.
Трихлоруксусная кислота в концентрации 80–90% наносится непосредственно на кондиломы. Остатки ее удаляют с помощью талька или бикарбоната натрия. При необходимости лечение повторяют с интервалом в 1 нед.
Если после 6-кратной обработки остаются остроконечные кондиломы, то необходимо сменить метод лечения.
Литература
- K. R. Beutner, T. M. Becker, K. M. Stone. Epidemiology of HPV infections // J. Am. Acad. Dermatol. 1988; 18: 169–172.
- S. M. Syrjanen et al. Anal condylomas in men // Genitour. Med. 65: 1989; 216–224.
- M. J. Campion. Clinical manifestations and natural history of genital human papillomavirus infection // Obstet. Gynecol. Clin. North. Am. 1987; 14: 363–388.
- Д. Е. Фитцпатрик, Д. Л. Элинг. Секреты дерматологии // М.: ЗАО «Издательство БИНОМ», 1999. 511 с.
Широкие кондиломы являются следствием циркуляции в организме человека возбудителя одного из древнейших венерических болезней – сифилиса. Бледные трепонемы способны поражать не только кожу, но и другие органы и системы человека. Но такое проявление сифилиса своим внешним видом часто напоминает другие заболевания кожи, поэтому важно знать, по каким признакам врачи дифференцируют широкие кондиломы.
Причина появления и признаки широких кондилом
широкие кондиломы в разрезеПричиной возникновения данных образований на коже половых органов являются бледные трепонемы, передающиеся половым путём. Реже сифилисом заражаются бытовым способом.
Широкие кондиломы в венерологии считаются маркером вторичного периода сифилиса, чаще рецидивного, чем свежего. Это говорит о том, что человек, имеющий такие образования уже давно инфицирован бледными трепонемами.
В периодике данного венерического заболевания выделяют три периода: первичный, вторичный и третичный.
По истечении инкубации, которая в среднем равна 20-40 дням, в области входных ворот (половые органы, анус, рот) появляется характерный только для сифилиса твёрдый шанкр. Его возникновение сопровождается увеличением лимфатических узлов. Бледные трепонемы находятся в этом периоде только в области язвы и лимфоузлов. Время нахождения на теле шанкра именуется первичным периодом.
Спустя 1,5-2,5 месяца при отсутствии лечения наступает следующая стадия заболевания – вторичный сифилис, подразделяющийся на свежий и рецидивный. Рецидивная стадия характеризуется широкими кондиломами. Вторичный период сопровождают и другие высыпания на теле: папулы, пустулы, а также наблюдается облысение. Широкие кондиломы – это результат распространения возбудителей сифилиса по всему организму. Увеличение нескольких групп лимфоузлов и поражение органов подтверждает генерализацию инфекции.
Характеристика широких кондилом:
- Образования появляются в местах трения и постоянного раздражения – на половых органах, анальном отверстии.
- Размер кондилом большой.
- Характерно разрастание ввысь.
- Поверхность покрывается эрозиями.
- Основание всегда широкое и инфильтрировано.
- Цвет медно-красный.
- Наиболее частая локализация – кожа анального отверстия.
- На поверхности образования содержится огромное количество бледных трепонем.
В том случае, если в патологический процесс при сифилисе вовлечены органы и системы, возникают следующие симптомы:
- Боли, припухлость суставов.
- Ночные боли в костях.
- Увеличение лимфоузлов.
- Боли в правом подреберье.
- Повышение температуры.
- Желтуха.
- Боли в области сердца.
Нередко диагностируют бессимптомный менингит, поражение сосудов головного мозга и гидроцефалию.
Как отличить остроконечные и широкие кондиломы
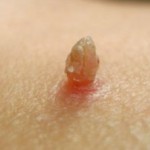 фото широкая и остроконечная кондиломы
фото широкая и остроконечная кондиломы Чаще всего врачам приходится отличать широкие кондиломы от остроконечных , инициированных вирусом папилломы человека , который также передаётся половым путём .
Остроконечные кондиломы в единичном их проявлении, как правило, не затрудняют постановку диагноза. Но зачастую в области половых органов такие образования разрастаются до больших размеров. На начальной стадии роста остроконечные бородавки напоминают сосочковые выросты. Их появление сопровождается интенсивным зудом . Они имеют розовый или сероватый цвет. Локализуются в области перехода слизистой оболочки половых органов в кожу. По мере роста образования сливаются и напоминают петушиный гребень, цвет их становится телесным. Поверхность мацерируется, изъязвляется, покрывается неприятно пахнущим налётом. Широкие кондиломы также покрываются язвами.
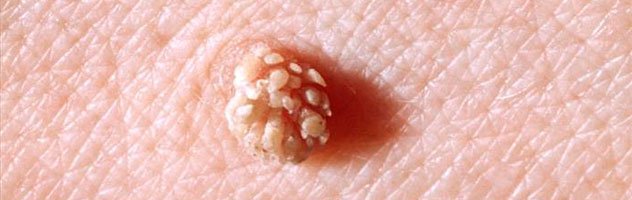 фото остроконечной кондиломы (венерической бородавки)
фото остроконечной кондиломы (венерической бородавки) Наиболее часто остроконечные элементы поражают следующие участки половых органов:
- У мужчин:
- Заголовочная бороздка полового члена.
- Область уздечки.
- Наружное отверстие уретры.
- Крайняя плоть.
- Головка полового члена.
- У женщин :
- Вход во влагалище.
- Вульва.
- Область ануса .
Кожа анального отверстия у мужчин поражается вирусами намного реже.
Широкие кондиломы наиболее часто поражают кожу ануса.
| Дифференциальная диагностика широких кондилом | ||
| Отличаемые признаки | Широкие кондиломы | Остроконечные бородавки |
| Основание | Широкое основание | Узкое основание в виде ножки |
| Дольки | Дольчатость отсутствует | Образования разделены на дольки |
| Цвет | Медно-красный | Телесный, сероватый |
| Лимфатические узлы | Увеличение нескольких групп лимфоузлов | Не увеличены |
| Анамнез | При половом пути передачи за несколько недель до появления образований отмечается наличие твёрдого шанкра | Без особенностей |
| Поражение органов и систем | Вовлекаются в процесс нервная система, кости, суставы, печень. | Отсутствует |
Гигантскую бородавку Бушке-Левенштейна тяжело отличить от сифилитического поражения кожи. Такое образование имеет розово-красный цвет, большой размер. В том случае, если врач сомневается в постановке диагноза, проводится лабораторная диагностика.
Кроме этого, широкая кондилома подвергается дифференциальной диагностике с геморроидальными узлами.
Диагностика и лечение заболевания
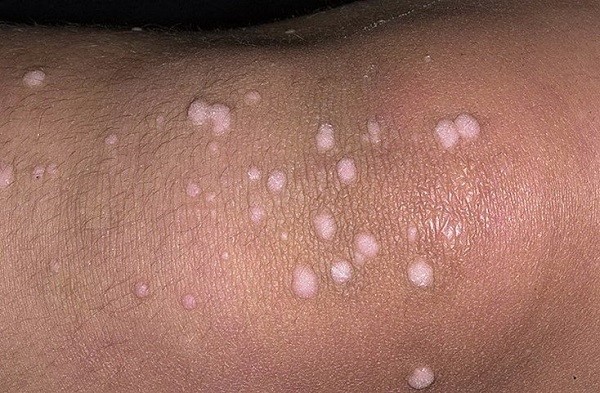 фото широких кондилом
фото широких кондилом При обращении за медицинской помощью в кожно-венерологический диспансер с жалобами на поражение половых органов любого пациента обследуют на сифилис, парентеральные гепатиты и ВИЧ. Поэтому сифилис крайне редко остаётся не диагностированным.Широкие кондиломы являются поводом для назначения следующих анализов:
- Нетрепонемные тесты:
- Реакция Вассермана (RW).
- VDRL.
- Трепонемные тесты:
- РИФ.
- РПГА.
- РИБТ.
Скрининговыми анализами, применяющимися для массового и первоочередного обследования пациентов являются нетрепонемные серологические анализы крови: реакция Вассермана, RPR, микропреципитация на стекле.
Положительный результат реакции Вассермана отмечается плюсами и может быть резкоположительным, положительным, слабоположительным и отрицательным. Результаты остальных нетрепонемных тестов оцениваются как положительные или отрицательные.
Вторичный период сифилиса не представляет трудностей в лабораторной диагностике. В том случае, если анализ оказался отрицательным, больному проводят трепонемные тесты.
Лечение широких кондилом подразумевает приём антибактериальных препаратов. Лекарства вводятся внутримышечно.
Лечение преследует полную санацию организма от возбудителей болезни. В том случае, если на протяжении года и более в крови у больного продолжают циркулировать антитела – это свидетельствует о развитии серорезистентности. Такой процесс наблюдается при нерациональном лечении, несоблюдении режима терапии. Поэтому во время лечения крайне важно соблюдать временные интервалы введения антибиотиков, дозировку препаратов, количество дней применения. Половая жизнь на время терапии полностью исключается.
- Сущность патологии
- Причины образований
- Механизм заражения
- Симптоматические проявления
- Диагностические мероприятия
- Возможные осложнения
- Как проводится лечение
- Химическая обработка
- Хирургическое лечение
- Профилактические мероприятия
Остроконечные кондиломы или половые бородавки - это инфекция, которая вызывается вирусом папилломы человека (ВПЧ), поражает кожу и слизистые. Данное заболевание называется кондиломатозом и является проявлением ПВИ - папилломавирусной инфекции.
Сущность патологии
Инфекция ВПЧ отличается длительным хроническим течением, с рецидивами, высоким уровнем заразности, особенно в период обострения патологии. Этим и обусловливается ее широкое распространение. С недавнего времени кондиломатоз относится к новым заболеваниям, передающимся преимущественно половым путем (ЗППП), т. к. половой путь передачи превалирует - более 50%. Он широко распространен, половой градации у него нет, но у женщин встречается немного чаще. В основном поражает девушек, ведущих активную половую жизнь.
При заражении на коже появляются остроконечные бородавки, кондиломы. Серотипов возбудителя насчитывается более 100 видов, но не все из них онкогенные. Бородавка на коже обычно доброкачественная. Урогенитальный кондиломатоз вызывается чаще всего серотипами 6 и 11, а дополнительную онкогенность имеют штаммы 13, 18, 16, 31 и 33 (остроконечные кондиломы они вызывают реже, но опасность их от этого ничуть не меньше).
Как выглядят остроконечные кондиломы? С локализацией вируса на коже образуются наросты, обычно телесного, реже розового и даже красного цвета. Внешне напоминают цветную капусту или петушиный гребень: при близком рассмотрении они сосочковидные, имеют тонкую ножку, мягкие и подвижные. Их колонии быстро растут и сливаются между собой. Они неодинаковой величины, от 1–2 до 5–6 мм. На ощупь безболезненные, неприятных ощущений не вызывают. Кондиломы часто растут в аногенитальной зоне: у женщин возникают остроконечные кондиломы вульвы, у мужчин на головке члена и вокруг ануса. При оральном сексе поражается слизистая щек, рта, даже губы.
Вернуться к оглавлению
Причины образований
Причины появления кондиломатоза - это заражение ВПЧ, хотя контакт с вирусом необязательно может закончиться заражением, для этого нужен сниженный иммунитет и травмирование при половом контакте. Ослабленная сопротивляемость организма в данном случае - это спусковой крючок. Предрасполагающие факторы:
Не исключается вертикальный путь передачи от матери к ребенку в период беременности или родов, при этом у ребенка диагностируется папилломатоз гортани.
Вернуться к оглавлению
Механизм заражения
При заражении можно получить в награду сразу несколько видов ВПЧ. Обычно вирус переносится от отшелушивающихся частичек кожи с кондилом при половом акте. При возникновении остроконечных кондилом у женщин причины могут быть даже в том, что во время менструации при пользовании тампонами вирус проникает внутрь влагалища. Он начинает размножаться в теле нового хозяина уже через 24 часа. Поселяется в эпителиальных клетках, особенно в месте перехода многослойного плоского эпителия в цилиндрический, т. е. на границе кожи и слизистой.
Долгое время патология ничем себя не проявляет - это латентный период. Но даже в этом случае человек опасен: кондилом еще не видно, а измененные клетки уже есть, т. е. при контакте с кожей другого человека вирус попадает к нему. В зараженной клетке вирус может находиться, если он доброкачественный, вне хромосом, т. е. эписомально. Если же он злокачественный, то встраивается в геном клетки, т. е. внутрь хромосомы - это интросомальное расположение. Эписомальная форма бывает при латентном состоянии заболевания, когда еще нет патологических изменений клеток и сопутствующих симптомов.
Для появления признаков концентрация вируса должна значительно увеличиться. Активируется он при снижении иммунитета хозяина: встраивается в геном клетки и вызывает неконтролируемое ее деление. При этом и происходит разрастание участка кожи, слизистой и образование так называемой цветной капусты. Наросты пробуравливают эпидермис кожи и выходят наружу. Они появляются сразу десятками. Генитальный кондиломатоз характеризуется одномоментным выходом кондилом, реже процесс занимает несколько дней. Слияние элементов чаще происходит при сахарном диабете или ВИЧ.
Вернуться к оглавлению
Симптоматические проявления
Источником инфекции является больной человек. В большинстве случаев течение бессимптомное, многие являются носителями вируса, но их заразность остается. Инкубационный период составляет от нескольких месяцев до нескольких лет, чаще у 65% больных — 3 месяца. Кондиломы непросто доставляют дискомфорт, они могут травмироваться, кровоточить, инфицироваться и воспаляться, малигнизироваться. При этом появляется неприятный запах, выделения, зуд и боль. После этого они заживают плохо. Разрастаясь, они мешают сексу.
Общие симптомы заражения ВПЧ:
- утомляемость;
- слабость;
- головная боль;
- раздражительность;
- постоянное чувство усталости;
- может повышаться температура, бывает озноб.
Кондиломы вначале небольшие, как высыпания узелков. Эти элементы имеют вид папул (бесполостных образований). Кожа вокруг них покрасневшая, с незначительным зудом. Типичные места локализации у женщин: половые губы, клитор, вульва, промежность. Остроконечные кондиломы у мужчин образуются часто на пенисе или крайней плоти. За несколько часов образования достигают размера от 2 до 5 мм. Далее бородавчатые разрастания могут еще более увеличиться до 1,5–6 см. Рядом появляются новые пузырьки.
Симптомы у женщин:
- ощущение дискомфорта и инородного тела в месте кондилом;
- чувство постоянно сохраняющейся влаги в области высыпаний;
- довольно стойкий неприятный запах;
- раздражение при соприкосновении с бельем;
- болезненность внизу живота;
- наросты мешают во время гигиенических процедур, ухудшают качество секса.
У мужчин остроконечные кондиломы имеют следующие симптомы:
- дискомфорт, который усиливается при ходьбе и физических нагрузках;
- незначительная боль в нижней части живота;
- болезненность во время секса;
- боль при мочеиспускании;
- если кондилома находится вокруг сфинктера, может появляться кровь в кале.
При травмировании кондилом они кровоточат, зудят, болят. Один из вариантов течения болезни у мужчин - самостоятельное исчезновение кондилом.
Вернуться к оглавлению
Диагностические мероприятия
В некоторых случаях диагноз может предположить даже сам больной: наличие характерной цветной капусты, половой контакт за 2–3 месяца до этого. Можно сделать пробу с уксусной кислотой - смочить ватный диск 3% уксусной кислотой, приложить его на 5 минут к образованию, если она побелела, то это кондилома.
Медицинская диагностика:
- Жалобы больной и сбор анамнеза - определение времени, когда произошел незащищенный половой контакт.
- Гинекологический осмотр.
- Для женщин - клинический осмотр и обязательно осмотр шейки матки кольпоскопией.
- При расширенной кольпоскопии дополнительно обрабатывают стенки влагалища уксусной кислотой или раствором Люголя.
- Взятие мазка на цитологию и проведение цитологии мазка по Папаниколау (ПАП мазок). При наличии типичных кондилом определять штамм вируса необязательно, лечение аналогичное.
- Гистологическое исследование путем биопсии - забор частички кондиломы.
- Аноскопия - осмотр заднего прохода под микроскопом.
- ПЦР диагностика - по ней можно узнать тип вируса и его количество, наличие в крови антител к ВПЧ.
- Желательно сдать анализ на другие ЗППП, так как они часто сочетаются.
- Остроконечные кондиломы у мужчин включают некоторое дополнительные методы исследований - обследование мест вероятной локализации: ротовая полость, анус, пенис, уздечка, мошонка; проведение уретроскопии.
Вернуться к оглавлению
Возможные осложнения
Из осложнений заболевания можно выделить следующие.
Про кондиломы (просто и понятно)
1. Кондиломы – небольшие выросты на коже и слизистой половых органов (малые и большие половые губы, промежность, анус, лобок, вся поверхность полового члена), они безболезненные, не опасные, с раком не связаны – основная проблема – эстетика. Но редко, кондиломы могут быть болезненными, вызывать зуд и даже небольшие кровотечения, распространяться за пределы половых органов (как следствие оральных контактов)
2. Кондиломы вызывают не опасные типы ВПЧ, то есть наличие кондилом никак не связано с риском рака шейки матки.
3. Наличие кондилом повышает вероятность инфицирования партнера, но вирус передается и в отсутствии кондилом, даже при использовании презерватива. То есть при однократном контакте наличие кондилом повышает вероятность инфицирования, а при многократных – инфицирование и так произойдет.
4. При выявлении кондилом анализ на ВПЧ не нужен – а смысл? ВПЧ не лечится, то, что это кондиломы и так понятно, а если беспокоитесь о шейке матки – с 21 года цитологический мазок с шейки матки и кольпоскопия 1 раз в три года.
5. Как правило, мелкие кондиломы появляются у большинства людей в начале половой жизни, при этом не имеет значения с презервативом или без. Вирус живет в коже и слизистых не покрываемых этим защитным средством
6. По сути кондиломы это и есть проявление активности вируса в организме и иммунной системе нужно время, чтобы его подавить – сформировать специальной отряд иммунных клеток, обученных бороться с ВПЧ. На это нужно в среднем 1,5 года (у кого-то может больше). То есть в норме через этот срок все должно исчезнуть самостоятельно
7. Что мешает исчезновению и способствует разрастанию: стресс и особенно стресс от осознания «что есть кондиломы». Стресс подавляет иммунную систему и не дает ей сформировать свой ответ и подавить вирус. Курение также замедляет процесс борьбы с вирусом.
8. В связи с этим если вы пришли к доктору и он нашел у вас кондиломы (которых вы не видели и они вам не мешали), показал вам, испугал вас, начал лечить путем удаления и назначения разных препаратов – высока вероятность, что это будет только способствовать длительному существованию вируса у вас в организме и рецидивам в случае их удаления.
9. Что предлагаете? – не обращать внимание на кондиломы, которые вам не мешают и которые вы сами не можете заметить. Удалять только то, что на самом деле выглядит не эстетично. Медикаментозно лечения от ВПЧ нет, поэтому различные таблетки, свечи, уколы и капельницы (обладающие якобы противовирусным или иммунномодулирующим действием) не эффективны и принимать их не надо.
10. Кстати, не всегда стоит удалять кондиломы механически (лазер или радиоволна), на западе чаще используют местный препарат Алдара, который обладает местным иммунномодулирующиим (внимание – местным!) действием, в результате кондиломы исчезают самостоятельно и без травмы.
11. Важно, кондиломами нередко доктора называют обрывки девственной плевы (да, они могут быть похожи) или микропапилломатоз вульвы (доброкачественное состояние, не требующее лечения).
12. Помните, что есть прививка «Гардасил», которая защищает от инфицирования ВПЧ 6 и 11 типов, которые чаще всего вызывают появление кондилом. Ее выполняют с 9 до 26 лет, желательно до начала половой жизни. Если кондиломы уже есть смысла ее делать нет.
13. Резюме: вы сами нашли кондиломы достаточно заметные, которые вам не нравятся – удалите их (начать можно с Алдары – дольше, быстрее – лазер или радиоволна); доктор впервые нашел мелкие кондиломы, которые вы даже не можете разглядеть – повторите осмотр через год – они должны исчезнуть самостоятельно если вы не будите про них помнить все это время)
14. Никогда не обвиняйте своего партнера в заражении вас ВПЧ, согласно одному последнему исследованию, ВПЧ всех типов, включая и онкогенные, выявляется в половых органах в среднем у 20% детей даже до начала полового созревания, то есть никогда не живших половой жизнью. Как к ним попал вирус остается загадкой.


